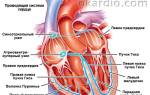
Парасистолия – разновидность эктопического ритма, для которой характерно наличие активного гетеротопного очага, который функционирует независимо от основного возбудителя ритма. Проще говоря, в сердце человека образовывается двойной ритм, в котором принимают участие основной ритм синусового узла и дополнительный ритм любого участка сердца. Проявляется такая аномалия внеочередным сокращением сердца и учащенным сердцебиением. Замечено, что дополнительный очаг генерации сердечного импульса производит импульсы с частотою 20-60 в 1 минуту.
Этиология и патогенез
Парасистолический очаг может локализироваться в любой области сердца, но чаще всего это:
- желудочки;
- предсердия;
- атриовентрикулярные соединения.
Также возможно расположение множественных очагов парасистолии, тогда говорят о множественной или сочетанной ее форме. В зависимости от причин, вызвавших эту патологию, различают следующие ее виды:
- сердечная;
- внесердечная;
- идиопатическая.
Причинами сердечной парасистолии могут быть:
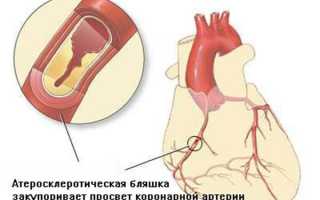
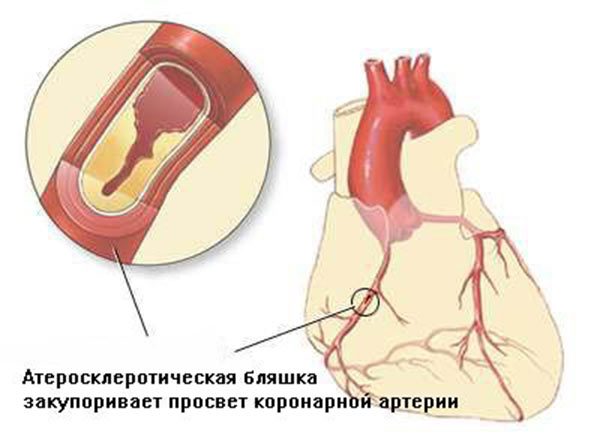
- инфаркт миокарда;
- ИБС;
- хронический миокардит;
- миокардиодистрофия;
- сердечная недостаточность;
- пролапс митрального клапана.
Внесердечную парасистолию вызывают:
- гормональный дисбаланс в организме;
- заболевания щитовидной железы (гипофункция и гиперфункция);
- анемия;
- сахарный диабет;
- заболевания надпочечников;
- нарушения электролитного состава крови;
- патология вегетативной нервной системы;
- реакция на некоторые медикаментозные препараты.
Диагностика заболевания
Диагностировать данную патологию может только высококвалифицированный кардиолог, проведя ряд диагностических исследований:
-
- Сбор анамнеза заболевания и симптомов, тревожащих пациента;
- Сбор и анализ семейного анамнеза, а также условий жизни и труда;
- Объективный осмотр, перкуссия и аускультация;
- Общий развернутый анализ крови и мочи;
- Биохимические исследования крови, которые определяют уровень общего холестерина, сахара, калия;
- Определение гормонального фона организма, уделяя особое внимание гормонам щитовидной железы;
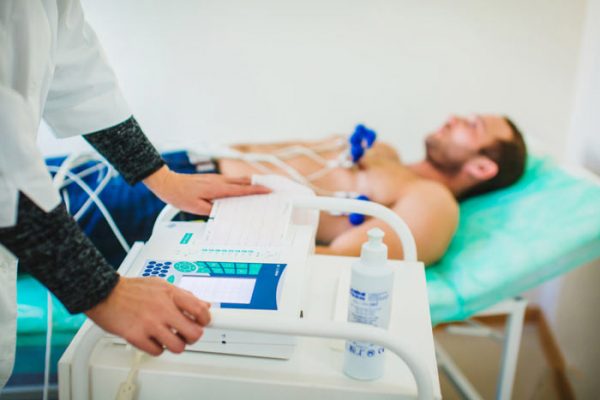
- ЭКГ – один из главных диагностических методов, позволяющий точно определить наличие заболевания, а иногда и причину его;
- Эхокардиография – определяет структурные изменения в сердце;
- Суточный мониторинг ЭКГ по Холтеру – проведение ЭКГ на протяжении 24-48 часов, что позволяет определить характер парасистолии и расположение очага.
- Нагрузочный тест – выполнение ступенчатой возрастающей нагрузки под постоянным контролем ЭКГ.
- МРТ – исследование сердца, при котором создается объемное изображение под действием магнитного поля и электромагнитных волн.
- Электрофизиологическое исследование, диагностический метод с использование зонда, введенного в сердце через бедренную вену. Показанием к этому диагностическому методу является желудочковая парасистолия.
ЭКГ: признаки парасистолии
Электрокардиография (ЭКГ) – один из самых простых и точных методов диагностики парасистолии. Во время проведения данного исследования и оценивания полученных результатов можно увидеть такие отклонения от нормы:
- регистрация двух, независимых между собой, ритмов;
- о желудочковой экстрасистоле свидетельствует измерение интервала сцепления от начала зубца q;
- при предсердных экстрасистолах – от зубца P предыдущего комплекса до экстрасистолы;
- экстрасистолы повторяются по очереди через разные промежутки времени;
- периодическое возникновение сливных сокращений.
Для точной диагностики может понадобиться длительное снимание ЭКГ, во время которого фиксируют расстояние между отдельными эктопическими комплексами. О парасистолии точно указывает кратность между двумя межэктопическими интервалами и наименьшему расстоянию между двумя комплексами.
Клиническая картина
В большинстве случаев парасистолия проявляется такими симптомами:
- беспричинное учащение сердцебиения;
- ощущение толчков, переворотов и замирание в сердце;
- частые боли, возникающие в области сердца;
- полуобморочные состояния, которые сопровождаются тахикардией;
- повышенная утомляемость;
- слабость;
- частые головокружения.
Лечение
Лечение парасистолии в первую очередь оно должно быть направлено на устранение причины заболевания. Стоит отметить, что желудочковая парасистолия невосприимчива к медикаментозному лечению, но прогноз для жизни пациента имеет достаточно положительный. Стандартная схема лечения состоит из нескольких методов:
- медикаментозная терапия;
- хирургическое лечение;
- немедикаментозная терапия.
Медикаментозное лечение направлено на:
- улучшение обменных процессов в миокарде (метаболические препараты);
- препараты, восстанавливающие нормальный ритм (антиаритмические препараты);
- препараты, препятствующие стимуляции рецепторов к «гормонам стресса» – адреналину и норадреналину;
- препараты на основе омега 3 полиненасыщенных жирных кислот, которые восстанавливают функцию и жизнедеятельность организма.
При неэффективности или невозможности проведения медикаментозного лечения прибегают к оперативному вмешательству:
- непереносимость медикаментозных препаратов;
- рефрактерность к медикаментозной терапии;
- случаи, когда проведение длительного медикаментозного лечения невозможны (беременность).
Хирургическое лечение проводится путем введения через бедренные сосуды тоненьких трубочек прямо к сердцу. Через эти трубочки подводится к сердцу радиочастотный импульс, под действием которого удаляется очаг парасистолии. Стоит также помнить, что отсутствие лечения и безразличное отношение к своему здоровью может привести к осложнению парасистолии:
- сердечная недостаточность;
- фибрилляция желудочков.
Немедикаментозная терапия предусматривает:
- здоровый образ жизни;
- сбалансированное витаминизированное питание;
- отказ от вредных привычек (курение, алкоголь, наркотики).
Профилактика
Специфической профилактики парасистолии не существует. Но разработано ряд рекомендаций, которые способны предотвратить развитие этого недуга:
- полноценный режим сна и отдыха;
- исключение стрессов и других психоэмоциональных нагрузок;
- профилактика и лечение основного недуга, который способствует возникновению парасистолии;
- контроль веса тела;
- сбалансированное питание;
- избегание перееданий;
- достаточная ежедневная физическая активность (не меньше 30 минут);
- ежегодное прохождение медицинского осмотра с ЭКГ.
Как дополнительный критерий парасистолии можно использовать нахождение па ЭКГ двух следующих друг за другом парасистолических комплексов той же морфологии, расстояние между которыми соответствует редкому ритму. К сожалению, этот признак парасистолии часто отсутствует. Для определения истинной частоты парасистолического ритма необходимо расстояние между двумя эктопическими комплексами делить поочередно па два, на три и даже иногда на четыре (общий делитель); впоследствии проверяется кратность фактического межэктопического интервала величине этого делителя.
У больных с желудочковой парасистолией, как правило, отсутствует феномен R на Т. Наиболее ранние желудочковые парасистолические импульсы появляются в среднем через 0,445 ±0,041 с от начала предыдущего синусового зубца q(R) при средней величине продолжительности синусового Q—T 0,358 ±0,02 с, т. е. в среднем через 0,087 с после предыдущего зубца Т . Этот феномен, отмеченный ранее Y. Watanabe и S. Kinoshita, можно объяснить тем обстоятельством, что в фазе кардиоцикла, совпадающей по времени с зубцом U, еще не закончилась реполяризация волокон Пуркинье, следовательно, эти волокна еще находятся в рефрактерном периоде.
Частота парасистолического ритма, по нашим данным, составляла 25-г65 имп/мин (в среднем 35 имп/мин) при индивидуальных колебаниях до 10 имп/мин.
У большинства больных парасистолия имеет стойкий, упорно рецидивирующий характер и с трудом поддается лечению аптиаритмическими средствами. Показания к лечению парасистолии: феномен Л на Г (отмечается редко), сопутствующая экстрасистолия, неприятные субъективные ощущения больных, обусловленные параритмом. Для медикаментозного лечения парасистолии применяются те же средства, что и при экстрасистолии, главным образом антиаритмические препараты IA класса; весьма эффективным антиаритмическим средством для лечения парасистолии является также амиодарон . При отсутствии эффекта от назначения одного антиаритмического вещества используются комбинации из различных групп. Медикаментозное лечение парасистолии по сравнению с лечением экстрасистолии должно быть более продолжительным (в течение нескольких месяцев).
Одни авторы считают парасистолию неблагоприятным прогностическим признаком, другие не придают ей такого значения или сомневаются в нем.. По нашему опыту, нельзя утверждать, что наличие брадикардической парасистолии ухудшает прогноз жизни.
Что же такое экстрасистолия и парасистолия?
Экстрасистолой называют внеочередное или преждевременное по отношению к основному ритму сокращение сердца или его отделов. Это происходит в результате образования дополнительного импульса возбуждения. Экстрасистола следует за нормальным сокращением сердца на определенном фиксированном расстоянии, которое даже названо интервалом сцепления. В отличие от экстрасистол парасистолы не имеют строго фиксированного интервала сцепления с предшествующим синусовым комплексом.
Это объясняется тем, что парасистолический очаг имеет собственный ритм, независимый от основного.
По ощущениям экстрасистолы и парасистолы никак не отличаются. Более того, различить эти два вида нарушения сердечного ритма можно только с помощью метода электрокардиографии. Большинство исследователей считают, что экстрасистолия и парасистолия — разновидности одного и того же нарушения ритма, и мы считаем точно также. Поэтому разграничение экстрасистол и парасистол имеет лишь академический интерес, а их проявление и лечение одинаковы. Нередко просто используют общий термин — «преждевременные сокращения». И, поскольку, термин экстрасистолия используется врачами значительно чаще, чем парасистолия, именно его мы и будем употреблять.
Экстрасистолия и парасистолия — разновидности одного и того же нарушения ритма.
Если предположить, что в сердце по каким-либо причинам (о них мы расскажем чуть позже) появился новый очаг возбуждения, который образует свои собственные импульсы, то, как раз и может возникнуть преждевременное сокращение сердца или его отделов, то есть экстрасистола. Этот дополнительный (внеочередной) импульс может возникать в разных отделах сердца, в зависимости от расположения очага возбуждения и, соответственно, экстрасистолы будут отличаться друг от друга. Они также отличаются по частоте, плотности, периодичности и причине возникновения.
Разновидности экстрасистолии
1. В зависимости от расположения очага возбуждения экстрасистолы делят на желудочковые и наджелудочковые.
Среди наджелудочковых экстрасистол отдельно выделяют предсердную и AВ-узловую.
| Если очаг возбуждения располагается в предсердии, то экстрасистола будет предсердной. |
| AВ-узловая экстрасистола появляется в том случае, если очагом преждевременных импульсов является сам AВ-узел. |
| И, наконец, если очаг возбуждения находится в желудочке, то такая экстрасистола будет называться желудочковой. |
Так как эти экстрасистолы образуются в разных участках сердца, то, как вы уже заметили из рисунков, они будут отличаться и по своей форме.
2. Они могут быть одиночными или спаренными (парными).
| Одиночная экстрасистола — единичный преждевременный комплекс на фоне нормальных синусовых комплексов. |
| О парной можно говорить в том случае, если после нормального синусового сокращения идут подряд две экстрасистолы. |
3. Могут быть регулярными или нерегулярными.
Регулярными являются те экстрасистолы, которые постоянно появляются через определенное количество нормальных синусовых сокращений. Это явление иначе называется аллоритмия. Выделяют различные виды аллоритмии: бигеминия, тригеминия, квадригеминия и т.д. Ни в коем случае не надо бояться этих слов. Ведь доктор говорит всего лишь о правильном чередовании вашего основного сердечного ритма и экстрасистол.
| Когда экстрасистола регулярно появляется после каждого нормального комплекса, то есть каждый второй комплекс будет преждевременный — это бигеминия. |
| Если каждый третий комплекс будет экстрасистола — тригеминия. |
| А если каждый четвертый — квадригеминия. |
4. У разных людей происхождение экстрасистолии может быть обусловлено различными причинами.
Так, экстрасистолия может наблюдаться как у здоровых людей, так и у людей с разными заболеваниями, в том числе с заболеваниями сердечно-сосудистой системы. В зависимости от причин выделяют «функциональные» и «органические» экстрасистолы. Многие авторы являются противниками такого разделения экстрасистолии, так как граница между органическими и функциональными причинами весьма условна. Ведь возможна такая ситуация, когда у одного человека сочетаются оба эти варианта. Мы же приводим вам такой вариант разделения причин экстрасистолии вследствие удобства его применения.
«Функциональная» экстрасистолия
«Функциональной» называют экстрасистолию, которая возникает у людей без заболеваний сердца. К этому могут привести несколько причин.
- Стрессовые ситуации, интенсивная умственная и физическая нагрузка, переохлаждение или перегревание. Перебои в работе сердца могут возникнуть при злоупотреблении алкоголем и курении. Также аритмия может появиться в связи с приемом острой пищи, крепкого чая и кофе.
- Заболевания внутренних органов, при которых как осложнение может возникнуть экстрасистолия. Чаще всего это связано с заболеванием или нарушением функции желудка или кишечника, с заболеванием почек (опущение почки), с заболеванием щитовидной железы (тиреотоксикоз), с заболеванием позвоночника (остеохондроз).
- Разного рода гормональные влияния. Иногда экстрасистолия у женщин может появляться в период менструации, в климактерический период.
«Органическая» экстрасистолия
«Органическая» экстрасистолия обусловлена заболеваниями миокарда и клапанов сердца. Чаще всего к экстрасистолии приводят следующие заболевания:
- Миокардит — повреждение миокарда воспалительной природы. Если миокардит неправильно лечить или не лечить вовсе, то, как осложнение, могут появиться различные нарушения ритма, в том числе и экстрасистолия. Нередко именно данное нарушение ритма может быть единственным проявлением миокардита.
- Эндокардит.
- Пороки сердца.
- Кардиомиопатия.
- Гипертоническая болезнь.
Диагностика экстрасистолии
Каким же образом врач может поставить диагноз экстрасистолии? Очень часто некоторые люди, имеющие экстрасистолию, никак ее не ощущают.
Экстрасистолы часто никак не ощущаются.
Другие же переносят ее весьма болезненно, именно это и может заставить их обратиться к доктору. Экстрасистолия может сопровождаться ощущением перебоев в сердце, чувством «переворачивания» или «кувыркания» сердца, «замирания» или «остановки» сердца, острого покалывания или тупой, ноющей болью в области левой половины грудной клетки. Иногда экстрасистолы могут сопровождаться чувством страха, тошнотой, головокружением, усиленным потоотделением, мимолетным помрачением сознания.
Врач может заподозрить экстрасистолию по неритмичному пульсу и при аускультации сердца. Окончательно диагноз экстрасистолии доктор ставит только после проведения электрокардиографии. Бывают такие случаи, когда с помощью ЭКГ не удается зарегистрировать внеочередные сокращения сердца и его отделов. Тогда используются 24-часовой или 48-часовой ЭКГ мониторинг.
Электрокардиография — основной метод диагностики экстрасистолии.
Существуют методы диагностики, позволяющие выявить беспокоящие вас нарушения ритма, которые по разным причинам не могли быть зарегистрированы при обычном электрокардиографическом исследовании в покое. В настоящее время наибольшее распространение получили нагрузочные пробы на велоэргометре, «бегущей дорожке» (тредмиле). Эти пробы позволяют выявить экстрасистолы, а возможно и другие более серьезные нарушения ритма, которые появляются только в условиях нагрузки. Все это имеет значение не только для решения вопроса о необходимости лечения, но и для уточнения конкретного вида терапии.
Метод ЭКГ позволяет нам установить также, в каком участке сердца располагается очаг экстрасистолии. Это очень важно для определения вида лечения и прогноза. Влияние желудочковой экстрасистолии на кровообращение более выражено, чем влияние предсердной. Хотя, и предсердная экстрасистолия иногда не так уж безобидна.
Лечение и профилактика экстрасистолии
Подход к лечению, подбор специальных лекарственных средств всегда строго индивидуален. Именно поэтому, решение о необходимости и характере терапии — исключительно прерогатива вашего лечащего врача. Вы должны подробно обсудить с доктором, как вести себя в случае возникновения аритмии, какие препараты и в каких дозах вам следует принимать для профилактики, а какие — для лечения экстрасистолии.
Для того чтобы определить объем лечения, прежде всего, нужно выяснить причину возникновения экстрасистолии. В ходе обследования может выясниться, что нет необходимости проводить антиаритмическую терапию. Это возможно при функциональной экстрасистолии, которая уходит после приема успокаивающих средств и т.п.
Комплекс профилактических мероприятий весьма разнообразен. Если экстрасистолия у вас развивается в результате нагрузки, стресса, употребления алкоголя, острой пищи, кофе и крепкого чая, табака, то хотелось бы порекомендовать вам упорядочить режим, избегать, по возможности, стрессовых ситуаций, нормализовать сон. Помимо этого, ограничить употребление кофе и крепкого чая, острых блюд, различных специй и пряностей, отказаться от курения и спиртных напитков.
Если появление экстрасистолии связано с тем, что вы — человек эмоциональный, ваше настроение очень изменчиво и ваша работа связана с постоянными стрессами, то в таком случае не лишней может оказаться беседа с психологом или психотерапевтом. Врач может научить вас методам самоконтроля, аутотренинга. А при необходимости врач может назначить настой из корня валерианы, валокордин, валидол, препараты пустырника и другие успокаивающие средства.
Совсем недавно к нам обратился больной, 44 лет, врач-травматолог по специальности, с жалобами на перебои в сердце. На электрокардиограмме были зафиксированы частые желудочковые экстрасистолы, которые исчезали при выполнении пробы с физической нагрузкой. При более тщательном обследовании какого-либо заболевания сердца не обнаружили. Лечащий доктор подробно расспросил пациента о заболеваниях желудка или кишечника, почек, щитовидной железы, но на все получил отрицательный ответ. Тем не менее, врач направил больного на фиброгастродуоденоскопию (ФГДС). В результате этого исследования был поставлен диагноз — эрозивный гастрит. Уже после трех недель лечения гастрита экстрасистолы практически исчезли.
Правильное лечение основного заболевания поможет избавиться от экстрасистолии.
Лечение экстрасистолии у людей с заболеваниями сердца очень ответственная задача, потому как она должна быть направлена на предупреждение опасных для жизни приступов более серьезных нарушений ритма. Именно по этой причине все больные ИБС, миокардитом, пороками сердца, гипертонической болезнью, кардиомиопатией и др. должны регулярно посещать врача и проходить комплексное обследование сердечно-сосудистой системы. Очень важно сравнивать контрольные исследования с результатами предыдущих, чтобы оценить эффективность проводимой терапии.
Как правило, грамотная терапия основного заболевания приводит к значительному снижению количества экстрасистол. И, тем не менее, помимо лечения основного заболевания, доктором индивидуально в каждом отдельном случае может быть рекомендована и специфическая терапия экстрасистолии.
Не следует забывать, что для успешной профилактики и лечения экстрасистолии как функциональной, так и органической, необходимо контролировать уровень концентрации ионов калия в крови. Необходимо помнить, что антиаритмические препараты утрачивают свою силу в условиях снижения концентрации калия (гипокалиемии). Для лечения этого состояния врач может назначить препараты калия (аспаркам, панангин, калийнормин и др.). Очень много калия содержат сухофрукты (изюм, курага, чернослив), фрукты (бананы, яблоки) и овощи (тыква, кабачки, арбузы).
В случае неэффективности медикаментозной антиаритмической терапии может быть рекомендована радиочастотная катетерная аблация очага аритмии.
В заключении хотелось бы привести, в общем виде, рекомендации по самопомощи.
Рекомендации по самопомощи при экстрасистолии
- Для профилактики нарушений ритма:
- Необходимо принимать назначенные вашим лечащим врачом лекарства, знать их названия и дозировки.
- О появлении любых побочных эффектов от принимаемых вами лекарств следует сообщать врачу.
- Следует точно и регулярно выполнять все предписанные доктором рекомендации.
- При возникновении аритмии:
- Необходимо успокоиться, удобно сесть, при головокружении и резкой слабости — лечь.
- По возможности обеспечить доступ свежего воздуха (расстегнуть одежду, затрудняющую дыхание и открыть окно).
- Если экстрасистолия возникла на фоне стресса, эмоционального напряжения, может быть полезен прием 40 капель корвалола (валокордина) или успокоительных средств, которые конкретно порекомендовал вам ваш врач.
- Если приступ сопровождается резким ухудшением состояния (резкая слабость, удушье, боли в сердце и др.), то следует немедленно вызвать скорую помощь.
- И, наконец, хотелось бы еще раз вам напомнить, что все антиаритмические препараты и другие средства, оказывающие влияние на сердечный ритм, может назначать только врач, индивидуально подбирая и препарат, и его дозу в каждом отдельном случае.
Классификации аритмий основаны на разных признаках, каждая имеет свои недостатки:
- по анатомическому расположению эктопического очага – не учитывается механизм развития нарушений;
- по механизму нарушения автоматизма, проводимости или возбудимости — в большинстве случаев имеет место нарушение сразу всех функций;
- по частоте ритма — с диагностики нормо-, тахи- и брадиаритмии начинается алгоритм определения вида, но он требует дальнейшего уточнения по электрокардиографическим (ЭКГ) исследованиям;
- в зависимости от механизма возникновения импульса (в нормальном и эктопическом очаге) – отдельное выделение нарушений проводимости и сочетанных расстройств.
К последнему варианту парасистолия ближе всего. Уточним, что мы понимаем термин как дополнительные сокращения сердечной мышцы в ответ на импульсы, поступающие из «парацентра», расположенного в любом отделе сердца.
Автоматическая выработка импульсов является физиологической функцией клеток миокарда. Этим они отличаются от обычной мышечной ткани. Обычно импульсы возникают в синусовом узле. Отсюда они распространяются на все отделы сердца и вызывают правильный ритм.
Парасистолический центр может возникнуть в другом месте и способствовать преждевременным сокращениям, экстрасистолам или более сложному нарушению — мерцательной аритмии.
Имеет значение повышенный тонус блуждающего нерва. Этот механизм преобладает у здоровых людей, спортсменов.
Существует возможность внутренней блокады распространения эктопических волн. Но при слабом синусовом узле активным оказывается парасистолический очаг. Обычно «побеждает» тот импульс, у которого наибольшая частота.
В зависимости от расположения источника второго ритма различают следующие виды:
- желудочковая парасистолия;
- предсердная;
- из атриовентрикулярного узла;
- политопная (из разных мест).
Кроме того, по отношению к нормальному сокращению экстрасистолия может быть:
- ранней и поздней;
- единичной, групповой и аллоритмией (постоянное ритмичное чередование).
По частоте эктопического ритма:
- редкие (до 10 в минуту);
- средние (10–30);
- частые (более 30).
Различают преходящую и постоянную формы. Уточнить вид парасистолии можно по картине ЭКГ.
Различают сердечные и внесердечные причины. В ряде случаев связь с какой-либо причиной установить невозможно, тогда экстрасистолия называется идиопатической.
К сердечным относятся:
- ишемия или некроз в зоне синусового узла, других местах при ишемической болезни сердца, что заставляет разные участки активизироваться и «выживать» своими силами;
- воспаление очагового или диффузного характера при остром и хроническом миокардите (ревмокардит, острые инфекционные заболевания, сепсис);
- метаболические изменения при дистрофии;
- замена миоцитов на соединительнотканные клетки с нарушением их функций (кардиомиопатии, кардиосклероз);
- потеря способности восстанавливать необходимый уровень энергии (недостаточность кровообращения);
- гипертрофия ткани миокарда (гипертония, декомпенсация при сердечной недостаточности, кардиомиопатиях);
- нарушение работы клапанов (врожденные пороки развития, приобретенные изменения створок при воспалительных процессах, травмах).
К внесердечным причинам относятся сопутствующие заболевания, приводящие вторично к нарушению функции миокарда. Чаще всего этими изменениями «руководят» эндокринные органы при:
- заболеваниях щитовидной железы (гипотиреоз или гипертиреоз, связанные с недостатком или избыточным синтезом гормонов щитовидной железы);
- болезнях надпочечников;
- сахарном диабете.
Активация парасистолических очагов обнаруживается на ЭКГ при:
- вегетососудистой дистонии, неврозах;
- анемиях (малокровии) разного происхождения;
- передозировке лекарственных препаратов (сердечных гликозидов);
- нарушении необходимого баланса в электролитном составе крови между калием, натрием, магнием и кальцием, они необходимы для реализации нормального процесса возбуждения и сокращения клеток миокарда.
Клинические признаки парасистолии ощущаются человеком как:
- сильные «удары или толчки» в грудную клетку;
- «остановка» сердца, «замирание»;
- приступы внезапного сердцебиения.
К общим проявлениям относятся: головокружение, слабость, обмороки, кашлевые движения.
Экстрасистолы могут не давать никаких симптомов и обнаруживаться при обследовании случайно.
Пациент должен пройти обязательно общий прием у терапевта. Врач постарается выяснить связь парасистолии с другими заболеваниями, обнаружит скрытое течение. Необходимо рассказать о своих ощущениях и зависимости их от конкретной причины.
Если пациент принимает лекарственные препараты, нужно пересмотреть их целесообразность, возможность влияния на ритм сердца.
Всегда учитывается семейный анамнез — склонность родственников к аналогичным заболеваниям.
Аускультация пациента позволяет выявить аритмию, просчитать число сердечных сокращений. Гипертензия на приеме указывает на роль повышенного давления в напряжении миокарда.
Общие анализы крови и биохимические тесты проводятся для более точного распознавания механизма нарушений:
- Сниженный гемоглобин и эритроциты — указывают на анемию.
- Измененный баланс холестерина, триглицеридов и липопротеинов позволяют предположить развитие атеросклероза в сосудах сердца.
- Уровень глюкозы в крови — первичная диагностика сахарного диабета.
- Определение электролитного состава показывает недостатки питания.
Иногда пациенту назначаются более глубокие исследования гормонального фона, рекомендуется консультация эндокринолога.
Для выявления сердечных причин необходимо полное обследование, включающее дифференциальную диагностику пороков, физиологических отклонений, последствий атеросклероза сосудов.
- ЭКГ достаточно точно показывает локализацию второго водителя ритма, позволяет отличить желудочковый тип от других, выявить аллоритмию. Этот способ доступен на уровне амбулатории и поликлиники. Позволяет выявить признаки заболевания сердца, вызывающие изменения ритма. Проведение нагрузочных тестов рекомендуется для выявления скрытой формы (бессимптомной), связи с физической нагрузкой и влиянием нервной регуляции. Используются тесты велоэргометрии, ходьбы на тредмиле, лестничные пробы.
- Если парасистолы появляются редко, то помогает метод холтеровского мониторирования: пациенту на сутки устанавливают электроды, с которых информация записывается даже во время ночного сна. Расшифровка позволяет установить причину экстрасистолии.
- Допплерография — очень информативный метод для выявления пороков сердца, степени пролапса митрального клапана, резервных запасов миокарда. Изображение на экране визуализирует процесс сокращения, его фазы. Одновременно проводится количественный анализ показателей.
- Магнитно-резонансная томография (МРТ) — метод выбора для диагностики правильной работы всех участков мышцы сердца, выявления замещения рубцовой тканью.
После выявления заболевания, ставшего причиной парасистолии, следует внимательно относиться к рекомендациям кардиолога по режиму и лечению. В каждом конкретном случае назначаются разные лекарства, поэтому не стоит перенимать опыт соседей или знакомых.
В режиме дня обязательно необходимо выделить достаточно времени для отдыха, расслабления, физических упражнений, сна.
Лечение не принесет успеха при злоупотреблении алкогольными напитками (в том числе пивом), курении. От этих привычек придется избавляться.
В питании специальной диеты не существует, но диетологи рекомендуют исключить из пищи сильные раздражители:
- жареные и копченые мясные блюда;
- молочные изделия повышенной жирности;
- сливочное масло и животные жиры;
- крепкий чай и кофе;
- острые приправы и соусы.
Не следует переедать, лучше питаться часто, но малыми порциями. Предпочтение отдается вареным и паровым блюдам из рыбы, мяса птицы, свежим овощам, фруктам.
Не рекомендуются очень горячие или холодные блюда.
Для медикаментозного лечения используют:
- Успокаивающие средства растительного происхождения, приготовленные из мяты, валерианы, пустырника. При необходимости врач назначает седативные препараты.
- Для улучшения метаболизма в клетках миокарда назначают Ретаболил, Панангин, Рибоксин.
- При высокой концентрации липопротеинов низкой плотности рекомендуются статины, никотиновая кислота в уколах.
- β-адреноблокаторы (Изоптин, Обзидан) назначают при органических изменениях для подавления передачи импульса из парацентров.
К хирургическим методикам прибегают при безуспешной терапии лекарствами или невозможности их использования (беременность). Наименее опасный способ — радиочастотная абляция очага возбуждения. К сердцу через крупные сосуды подводится катетер с радиочастотным излучателем на конце. Конец катетера устанавливают в зоне предполагаемых гетеротопных очагов и производят их прицельное уничтожение. В месте воздействия образуется рубчик.
Самыми опасными последствиями неконтролируемой парасистолии могут быть:
- фибрилляция желудочков, приводящая к летальному исходу;
- формирование хронической сердечной недостаточности с постепенным падением способности мышцы сердца к сокращению и проталкиванию крови.
Изучением гетеротопных очагов (парасистолических) в сердце занимаются клиницисты и ученые. Общепризнано влияние измененной нейрогормональной регуляции на сердце. Особенно важен этот процесс в период роста ребенка, в подростковом возрасте, во время климакса. Человеку следует наибольшее внимание уделять здоровью в эти чувствительные периоды жизни.